 发病机制
发病机制
发病机制:
1.病理改变 小肠平滑肌瘤发生于肠壁的肌层或黏膜肌层,个别来源于血管的肌层。肿瘤多为单发,大小不一,呈膨胀性生长。发展到一定程度可压迫肠腔,并将黏膜拉直,由于血供不足而产生溃疡坏死,溃疡面不大且浅,边缘无堤状隆起,可引起肠道出血甚至穿孔,亦可发生黏液性变或囊性变,囊腔常有窦道与消化管腔相通。肿瘤可导致肠套叠,肠扭转而引起梗阻症状。
(1)大体形态:肉眼见肿瘤为圆形或椭圆形,有时呈分叶状或结节状。肿瘤质地较韧,常有明显的边界,切面呈淡灰红色,可见编织样纤维束。
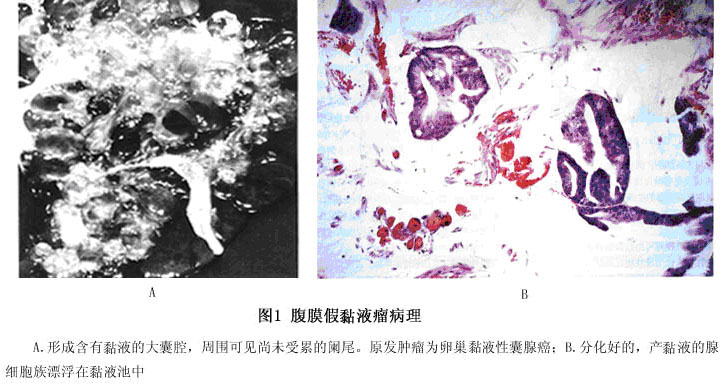
(2)组织形态:镜下见瘤组织由形态比较一致的梭形平滑肌细胞构成,略大于正常的平滑肌细胞,细胞互相编织形成束,常排列成栅状;细胞内可见肌原纤维,胞浆丰富呈嗜酸性,核呈长杆形,核内纯染色质细;细胞分化好,无异形性,绝大部分无核分裂,偶见少数核分裂象;瘤组织内可含有数量不等的结缔组织及成纤维细胞(图1)。
在病理上,良、恶性的平滑肌肿瘤有时难以区分,甚至可同时存在。国内据大宗病例总结出小肠平滑肌肿瘤的病理特点如下:①平滑肌瘤细胞核分裂数为0~1个/10高倍视野(HP)或无核分裂:②肌瘤细胞无异型性;③肌瘤细胞的致密度低;④无瘤周组织侵犯;⑤肌瘤直径一般小于或等于7cm;⑥肿瘤可有出血,但较少有坏死和囊性变;而平滑肌肉瘤则常发生出血、坏死和囊性变。
2.病理分型 根据肿瘤在肠壁间的部位及其生长方式,可分为4种类型:腔内型、壁内型、腔外型、腔内外型。
(1)腔内型:最常见,占65%。肿瘤向肠腔内突入生长,其基底多较宽,因不受解剖的限制,有时生长可达较大体积。
(2)壁内型:约为平滑肌瘤的15%。肿瘤一般较小,很少超过4cm,一般不引起任何症状,多数在活检或其他开腹手术时偶然发现。
(3)腔内外型:约为平滑肌瘤的10%。肿瘤向腔内生长的同时,亦向肠腔外扩张,体积常大于4cm。因肿瘤膨胀性生长在肌层受到的抵抗较浆膜或黏膜层为大,可呈哑铃状肿物,故亦称哑铃型。
(4)腔外型:最少见,仅占8%。多数体积较大,肿瘤中央常有坏死及出血。
 临床表现
临床表现
临床表现:早期无特异性临床表现,有时出现
腹痛,多能自行缓解,易误诊为胃肠其他疾病。主要临床表现为消化道出血,慢性小
肠梗阻(30%),
腹部肿块(25%),肠套叠(15%)等。
1.消化道出血 较常见,约50%的病人有消化道出血症状。常由于肿瘤表面黏膜血供不足而发生溃疡,或肿瘤中心因血循环障碍、缺血、坏死囊性变与肠腔相通所致。可有两种不同的表现,一部分病人常为原因不明的贫血;另一部分病人可表现为急性消化道出血,有时也可反复发作,甚至因出血严重出现失血性休克而须急症手术,以前者多见。可有大便潜血持续阳性、黑便或柏油样便,除位于近端空肠的平滑肌瘤外,一般无呕血表现;病灶黏膜愈合后,出血可停止,但可再次出血,如此反复发作。个别病人肿瘤向腹腔破溃,引起腹腔积血。
2.
腹痛 较常见,可呈现间歇性隐痛或钝痛,逐渐加重变为刺痛或绞痛;疼痛部位多位于中腹部或脐周,有时亦可出现于左上腹及左下腹。常伴有纳差、乏力、
腹泻。当肿块生长到较大体积时,可引起
肠梗阻、肠套叠、肠扭转或肠穿孔而出现急腹症。有时
腹痛经过一般药物治疗能得到一定的缓解,常易被误诊为肠炎、肠功能紊乱等非肿瘤性疾病,造成诊断上的延误。
3.腹块 临床上约1/4的病人可触及腹部包块。由于小肠本身的解剖特点,腹块早期不易觉察,只有当肿块生长到较大时才易触及,往往活动度大,可随肠系膜根部垂直的方向推动,有的甚至可向全腹腔移行,质地较硬,伴轻度压痛。另一种常为套叠的肠段,而非肿瘤本身,此类肿块常为椭圆形,而且常随
腹痛发作而趋明显,随着套入的多少,肿块可变形,时大时小,有时甚至消失,常为腔内型肿瘤所致。
4.
肠梗阻 是腔内型肿瘤的主要表现,症状出现一般较早。一般为慢性不完全性
肠梗阻,多表现为持续性腹部隐痛不适,阵发性加重,呕吐及
腹胀不十分显著。腔内型肿瘤发生梗阻形式常为肠套叠,肿瘤本身作为套入肠管的头部。腔外型者较少发生
肠梗阻;壁间型及腔内外型早期可出现
肠梗阻。
 其他辅助检查
其他辅助检查
其他辅助检查:
1.X线检查 钡剂肠道造影检查虽是目前诊断小肠肿瘤的常用方法,但阳性率不高,常因口服大量钡剂使小肠造影重叠而影响检查结果。小肠气钡双对比造影可用于观察肠黏膜的细致结构及异常改变。小肠气钡灌注特别是分段造影检查有助于检出小肠肿瘤,较常规钡餐检查优越。表现特点为:①边界清楚的圆形或结节样肿块,充盈缺损(图2);②脐样或牛眼样龛影;③肠管“3”字征;④黏膜部分消失,部分呈弧形或横形展开;⑤肿瘤组织块影。另外可有:局部钡剂不同程度受阻;局部肠腔狭窄;肠管或周围器官受压移位;近端肠腔不同程度扩张。
2.肠镜检查 小肠平滑肌瘤以空肠多见,近端空肠可用小肠镜检查,并可做活检以明确诊断;末端回肠可行结肠镜检。两者只能检查部分小肠段。
3.选择性肠系膜血管造影 平滑肌来源的肿瘤,血管都较丰富,因此消化道出血是小肠平滑肌瘤最常见的症状,约50%的病人可有消化道出血。对于不明原因的消化道出血施行肠系膜血管造影,寻找出血部位,对较早确诊本病具有一定意义。具体表现可有造影剂外溢、早期静脉充盈、可见肿瘤血管(图3),具有定位及定性诊断价值。
4.放射性核素扫描 99mTc显像法对于消化道出血检出率高,出血速度仅为0.05~0.1ml/min时,即可检出放射性核素从血管溢入肠腔,但此法定位率差。
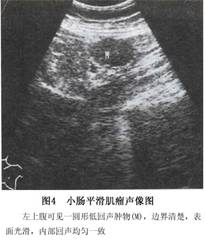
5.B超检查 饮水前后超声检查可见中等回声肿物,可了解肿瘤大小、部位、有无包膜及均质与否(图4)。
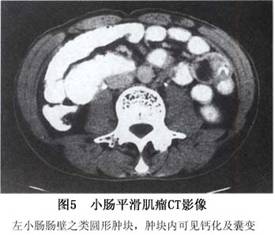
6.CT扫描 对于肠梗阻,CT表现为肠管积气扩张及实性占位性病变(图5);肿瘤引起的肠套叠的CT典型表现为靶征和慧星尾征。
7.腹腔镜检查 可直接观察腹块,进行病理活检,对确诊本病有一定价值,但由于是创伤性检查,有一定并发症,故其运用受到限制。
8.剖腹探查 不失为诊断和治疗的有效手段,对于临床高度怀疑小肠平滑肌瘤的病例,应积极剖腹探查,防止漏诊。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防